A la clinique Geoffroy-Saint-Hilaire (Paris), le Dr Sylvie Gueroult se prépare à une opération courante, mais cruciale. Pendant 40 minutes, elle rétrécit l’estomac d’une femme obèse (IMC de 40) et le relie au gros intestin. Grâce à ce « court circuit gastrique » (gastric bypass), Marie devrait perdre la quasi-totalité de son excès de poids en un an. Elle conservera peu de cicatrices de l’opération, réalisée par coelioscopie. Seules cinq incisions sont réalisées : une pour la caméra, qui guidera la chirurgienne, quatre autres pour les outils chirurgicaux.

Cette intervention, c’est une chirurgie bariatrique. Elle connaît un vrai boom depuis le milieu des années 2000. Rien qu’en 2014, 47 000 personnes en ont bénéficié. « D’ici cinq ans, 500 000 Français auront été opérés, estime le Pr François Pattou, chef du service de chirurgie générale et endocrinienne au CHRU de Lille (Nord). Cela représente 1 % de la population adulte. On n’est pas sur une tête d’épingle. »
Avant cela, les personnes obèses jonglaient entre les régimes et les consultations auprès de diététiciens, nutritionnistes… A l’occasion de la Journée européenne de l’obésité, Pourquoidocteur a enquêté sur la chirurgie bariatrique.

Un traitement de 2e ligne
La pratique est encadrée depuis 2009 par les recommandations de la Haute Autorité de Santé (HAS). Elle doit être réservée en seconde intention, c’est-à-dire après l’échec pendant un an d’un traitement médical, nutritionnel, diététique ou psychologique. Seuls les patients dont l’IMC dépasse 40 kg/m2, ou 35 kg/m2 s’ils présentent une maladie associée à l’obésité, peuvent être opérés. La décision de réaliser l’intervention, elle, relève d’une équipe de plusieurs spécialistes.

Selon les données de l’Assurance Maladie, les opérés sont en grande majorité des femmes (80 %), âgées de 39 ans en moyenne. Des patients plus jeunes et plus âgés peuvent aussi bénéficier de cette intervention, bien qu’elle soit réservée en priorité aux personnes âgées de 18 à 65 ans.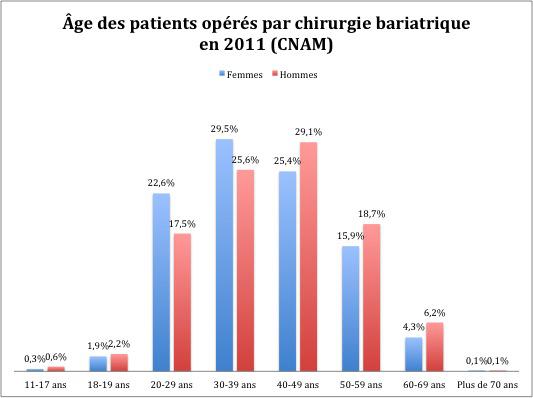
Comment gérer la grossesse ?
Les femmes subissent généralement la chirurgie bariatrique à un âge plus jeune que les hommes. L’intervention est totalement contre-indiquée aux femmes enceintes. Mais une grossesse peut suivre l’opération. « Elle facilite même la grossesse, et parfois les pathologies associées (diabète, hypertension), précise Sylvie Gueroult. On conseille aux femmes de ne pas tomber enceintes dans la première année qui suit une chirurgie de l’obésité. Ensuite, c’est un suivi particulier avec le nutritionniste et le gynécologue. »
Des risques à prendre en compte
Les bienfaits de la chirurgie bariatrique ne sont plus à démontrer. Les techniques dites « malabsorptives » permettent une excellente perte de poids. Elles permettent aussi de lutter contre d’autres maladies métaboliques. « Dans le cas du bypass, ont peut régler des problèmes métaboliques comme le diabète ou le cholestérol, ainsi que les maladies associées à l’obésité que sont l’hypertension artérielle, le syndrome d’apnée du sommeil ou l’arthrose sévère », explique le Dr Gueroult.
Pour autant, « comme tout traitement efficace, la chirurgie expose à des complications spécifiques, rappelle le Pr Pattou. Il est impératif de les prendre en charge. » Ces risques, la présidente du Collectif National des Associations d’Obèses (CNAO), Anne-Sophie Joly, les évoque longuement auprès des patients.

Les différentes techniques de chirurgie bariatrique
La chirurgie de l’obésité désigne un ensemble de techniques d’opération qui permettent au patient de perdre du poids. Certaines sont dites « restrictives », c’est-à-dire qu’elle réduisent la capacité de l’estomac, d’autres « malabsorptives », ce qui signifie qu’elles influencent la manière de digérer les aliments.
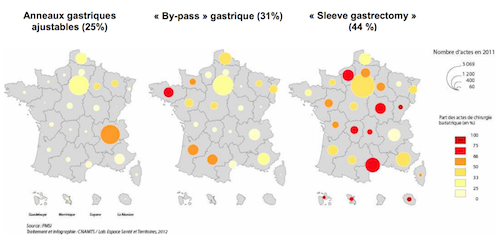
Le bypass gastrique est une intervention qui « court-circuite » la majeure partie de l’estomac et le transforme en une petite poche reliée directement à l’intestin grêle. La première partie de l’intervention est qualifiée de « restrictive » car elle réduit la quantité d’aliments ingérés, la seconde « malabsorptive » car elle affecte l’assimilation des aliments.
La sleeve gastrectomie permet de retirer les 2/3 de l’estomac, qui sécrètent l’hormone de l’appétit (ghréline). Le reste forme un tube vertical grâce auquel les aliments passent plus rapidement dans l’intestin. Cette technique ne perturbe pas la digestion, car les aliments sont ralentis lors de leur passage dans le tube. En revanche, la capacité de l’estomac est réduite.
L’anneau gastrique est de moins en moins posé en France. un anneau de silicone est placé autour de la partie supérieure de l’estomac. Un mécanisme d’injection, qui servira à ajuster l’anneau, est fixé à la paroi abdominale. L’injection d’une solution saline permet de resserrer l’anneau, ce qui accélère la sensation de satiété. La digestion n’est pas impactée, mais l’entrée de la nourriture dans la partie supérieure de l’estomac est ralentie.
Mais la répartition de ces techniques est très inégale sur le territoire français. Les régions semblent en « privilégier » certaines plus que d’autres. Une situation problématique aux yeux de l’Assurance maladie, qui soulève la question de la pertinence des indications.