Une chambre d’hôpital aménagée au sein même de son logement, et des médecins hospitaliers qui se rendent au chevet du malade. Voilà ce que propose l'hospitalisation à domicile (HAD). L’idée : offrir au patient une meilleure qualité de vie tout en garantissant la sécurité des soins, et en réduisant les coûts de la prise en charge. Dans plusieurs pays, comme en Australie, l’hospitalisation à domicile s’est vite imposée comme une alternative crédible à la prise en charge hospitalière conventionnelle.
Mais en France, cette forme de prise en charge peine encore à trouver sa patientèle. En 2013, le gouvernement a élaboré une stratégie pour développer l'HAD. Son succès reste pour le moment limité, comme l’indique un rapport de la Cour des Comptes, publié mercredi, qui dresse un bilan mitigé de ces efforts.
A l’hôpital comme à la maison
En 2014, plus de 106 000 Français ont bénéficié d’une prise en charge en HAD. Atteints de pathologies graves aiguës ou chroniques, ils ont été hospitalisés, dans plus d’un quart des cas, en soins palliatifs. Mais la HAD peut aussi proposer un accompagnement en cancérologie, le suivi de pansements complexes (brûlures, ulcères ou escarres) ou encore des soins de périnatalité.
L’hospitalisation à domicile est souvent confondue aux soins infirmiers à domicile, alors qu’il s’agit d’un mode de prise en charge propre, qui s’adresse à des patients souvent gravement malades.
De fait, il s’agit d’une vraie hospitalisation : le personnel de santé va aménager, à l’image d’un vrai hôpital, une salle spécifiquement dédiée dans la maison du patient. Cela suppose une réelle logistique en amont, car le domicile doit remplir certains critères. Par exemple, le système électrique doit être de grande qualité, afin que les équipements médicaux puissent fonctionner sans problème.
Trois médecins vont ensuite se relayer au domicile : le médecin hospitalier, le médecin traitant et enfin un médecin coordinateur, qui assure le relais et surveille que le protocole de soins est respecté. Des professionnels paramédicaux et des infirmiers vont aussi régulièrement se rendre au chevet du patient (voir encadré).
Les hospitaliers sceptiques
Problème : l'HAD ne représente que 0,6 % de toutes les hospitalisations, une proportion que le gouvernement ambitionne de doubler d’ici 2018.
Or, ce calendrier risque de ne pas être tenable, si on en croit la Cour des Comptes, car le nombre de journées réalisées en HAD sur tout le territoire stagne. Après avoir augmenté de + 7,7 % entre 2011 et 2012, le rythme de progression du nombre de journées est passé à + 4,7 % en 2013 et « seulement » + 1,9 % en 2014.
Les raisons de ce ralentissement sont de plusieurs ordres. Selon Sandra Gomez, chef de projet médico-économique de la FHF (1), le problème de fond vient d’abord de l’ignorance des acteurs du système de santé au sujet de l'HAD.
« La plus value de l’hospitalisation à domicile n’est pas toujours bien perçue par les médecins hospitaliers, surtout pour les patients atteints de maladies graves aiguës. Ils n’orientent donc que rarement vers ce type de prise en charge. Pourtant, un patient hospitalisé peut tirer des bénéfices d’une HAD, qui peut lui permettre de quitter plus rapidement l’hospitalisation conventionnelle », souligne-t-elle.
(1) Fédération hospitalière de France
Affirmer le rôle du généraliste
D'ailleurs, les médecins hospitaliers ne sont pas les seuls sceptiques.« Plus d’un tiers des généralistes ignorent qu’ils peuvent prescrire une hospitalisation à domicile à leurs patients, sans passer par les urgences ou par une hospitalisation préalable avec hébergement », souligne Eric Ginesy, délégué national de la Fédération Nationale de établissements de HAD.
Un effort de communication et de sensibilisation s’impose donc. Pour aller dans ce sens, la Cour des Compte recommande dans son rapport la réalisation d’un nombre plus important d’études socio-économiques, afin de mettre en lumière les bénéfices de l’HAD, et de mieux la faire connaître auprès des médecins.
Par ailleurs, la nature même de l’hospitalisation à domicile impose une travail de coordination étroit entre les médecins hospitaliers et les médecins traitants. Or, cette collaboration n’est pas toujours optimale selon les territoires, et peut conduire à une dégradation de la qualité de la prise en charge.
Sandra Gomez estime donc qu'il faut remobiliser les médecins généralistes, pour qu'ils deviennent des acteurs de référence. « Il faut motiver les médecins généralistes. On a parfois du mal à les convaincre de participer au protocole de soins d’une HAD parce qu’ils n’en voient pas l’utilité, et parce qu’ils ne sont pas assez nombreux dans certains territoires pour dégager du temps à consacrer à cette prise en charge », souligne t-elle. La Cour des Comptes abonde dasns ce sens, en demandant une redéfinition des compétences de chaque professionnel de santé.
Des enjeux économiques
Au delà de ces difficultés structurelles, c'est sur le plan financier que l'HAD rencontre le plus de problèmes. Si le mode de prise en charge est souvent vanté parce qu'il coûterait moins cher à l'Assurance maladie que l'hospitalisation conventionnelle, de nombreux directeurs hospitaliers sont réticents à ouvrir un service d'HAD dans leur établissement. « En dehors des soins palliatifs, la prise en charge en HAD est rarement rentable pour l'hôpital », explique Sandra Gomez.
Chaque département bénéficie cependant d'au moins une structure en HAD. Mais la couverture du territoire reste très hétérogène, car une grande partie des structures se trouvent en Île de France, alors que dans les régions montagneuses, cette prise en charge est quasiment inexistante.
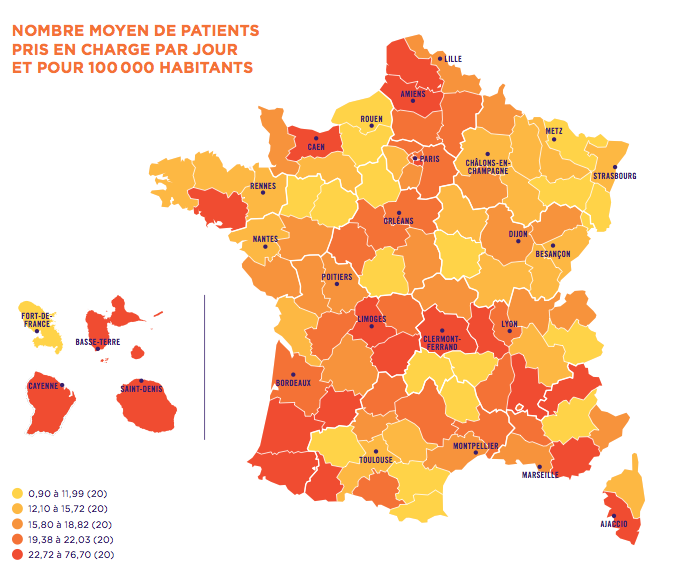
Source : Fédération Nationale des établissement d'hospitalisation à domicile
« Compte tenu de la densité de population et de l’isolement de certaines communes, il est beaucoup plus compliqué d’aller jusqu’à ces patients. Si on veut renforcer l'égalité d'accès à l’HAD, il faut revoir notre modèle de tarification pour prendre en compte ces obstacles », observe Eric Genesy.
C'est la solution que favorise aussi la Cour des Comptes, pour qui le développement de l'HAD ne se fera pas sans une réflexion de fond sur les modèles économiques.
Le ministère de la Santé a d'ores et déjà lancé un groupe de travail sur le sujet, dans l'espoir qu'un système plus clair permette à l'hospitalisation à domicile de se développer, cette fois pour de bon.
Prescrite par le généraliste
Le concept d’hospitalisation à domicile est né aux Etats-Unis, en 1945. Mais la France a également été pionnière dans la matière, dès les années 50. Le premier établissement à proposer ces services est crée en 1957 à Paris. Toutefois, il faudra attendre 1970 pour que l’HAD obtienne une reconnaissance légale, et 2009 pour qu’elle soit reconnue comme une hospitalisation à part entière, et non plus une simple alternative à l’hospitalisation classique.
Une circulaire, publiée en 2000, précise que cette prise en charge s’adresse aux individus « atteints de pathologies graves aiguës ou chroniques, qui en l’absence d’un tel service seraient hospitalisés dans un établissement de santé ». De fait, un quart des hospitalisations à domicile concernent aujourd'hui les soins palliatifs.
Un patient ne peut seul demander une HAD. Celle-ci doit être prescrite par son médecin traitant, dans le cadre d'une maladie à domicile, ou par un médecin hospitalier, suite à une hospitalisation conventionnelle.
Le service de HAD se charge des formalités administratives auprès de l'Assurance Maladie et s'occupe de l'aménagement de la pièce qui servira au patient, à son domicile. Le bon fonctionnement de l'hospitalisation doit reposer sur une coordination resserrée entre le médecin hospitalier, le médecin coordinateur, le médecin traitant, et le personnel paramédical et infirmier.
Pour fonctionner, l’établissement HAD doit être autorisé par l’Etat et certifié par la Haute Autorité de santé. Il en existe 270 en France, au minimum un par département.
Hospitalisation à domicile : La @Courdescomptes pointe les retards https://t.co/P1uumVTK4L #sante #france pic.twitter.com/x0aLzXNhGc
— Pourquoidocteur (@Pourquoidocteur) 22 Janvier 2016
















































