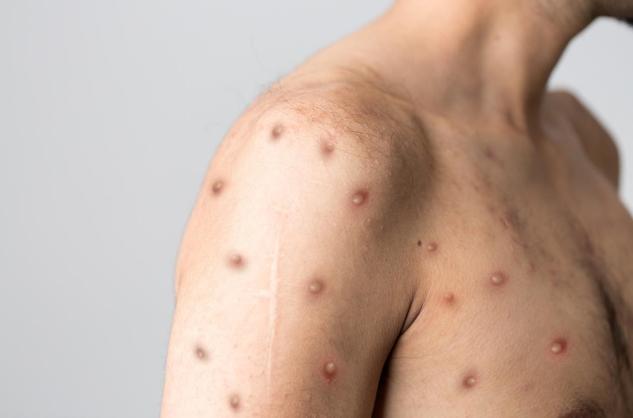
Les lésions de la peau (macules, papules, vésicules, pustules et croûtes) ne sont pas spécifiques de la variole du singe et peuvent être confondues avec de nombreuses autres infections virales plus communes. Les lésions ressemblent à celles de la varicelle mais le diagnostic différentiel du mpox inclut d'autres poxvirus et d’autres herpèsvirus, y compris celui de la varicelle. Les lésions génitales peuvent être confondues également avec les symptômes de certaines infections sexuellement transmissibles (syphilis, herpès…).
Le diagnostic clinique du mpox doit donc être confirmé en laboratoire, avec des méthodes diagnostiques qui ne sont actuellement disponibles que dans les services nationaux de santé publique : on procède donc à un dépistage chez les cas suspects en raison de leurs symptômes par test PCR, et les prélèvements des cas positifs sont envoyés au laboratoire national pour isolement du virus et confirmation.
Les échantillons pour le diagnostic du mpox doivent être collectés à l'aide d'un écouvillon à partir d'une lésion cutanée ouverte et l'échantillon écouvillonné doit ensuite être placé dans un récipient sec et stérile et conservé au réfrigérateur ou congelé jusqu'au test.
Il faut systématiquement consulter un médecin en protégeant les autres des lésions de la peau, et en portant un masque, car cette maladie est très contagieuse lors des contacts rapprochés.
Bien que généralement bénigne chez les personnes normales, le médecin doit cependant apprécier le potentiel évolutif en fonction de l’âge, d’une grossesse éventuelle et des maladies associées à l’origine d’une immunodépression, la déclarer aux autorités de santé, la traiter au plus vite si besoin et organiser la prise en charge des personnes en contact avec le malade.
La prévention de l'infection par le mpox peut s'avérer difficile pour les personnes qui ont un contact étroit avec un patient infecté. Il est essentiel d'éviter tout contact direct avec les lésions de la peau ainsi qu’avec les objets utilisés par les malades atteints du mpox (vêtements, literie, serviettes…) pour réduire le risque de contamination.
Un patient qui a une suspicion d’infection ou une infection confirmée par le mpox doit immédiatement être masqué (possibilité d’une transmission par la respiration), ses lésions doivent être recouvertes d'une blouse ou d'un drap pour éviter tout contact avec l’environnement, et il doit être placé en isolement dans une chambre individuelle. Aucun traitement particulier de l'air n'est nécessaire, mais si un patient est admis à l'hôpital pour y recevoir des soins, il peut être placé dans une chambre à pression négative si celle-ci est disponible.
Il est possible que la vaccination antivariolique classique assure une protection croisée de 85% contre le mpox, mais la durée de cette protection est inconnue. Certains experts en santé publique ont suggéré que la résurgence du mpox serait due en partie à la fin de la vaccination antivariolique systématique après la déclaration de l'éradication de la maladie en 1980 par l’OMS.
La vaccination antivariolique juste après un contact suspect (vaccination post-exposition) peut également être administrée dans les 4 jours suivant l'exposition aux patients qui ont eu un contact étroit avec une personne infectée par le mpox pour prévenir l’apparition de la maladie ou jusqu'à 14 jours après l'exposition pour réduire la gravité de cette maladie (incubation longue de 5 jours à 3 semaines).
Le traitement du mpox est actuellement surtout symptomatique (anti-douleur, réhydratation, désinfection des lésions…), car il n'existe actuellement aucun traitement antiviral spécifique validé.
Les personnes atteintes d'une maladie grave, les personnes immunodéprimés, les enfants de moins de 8 ans et les femmes enceintes doivent cependant être proposées pour un traitement antiviral expérimental. Il existe actuellement 2 médicaments antiviraux, déjà utilisés dans d’autres infections, qui peuvent être utilisés pour les infections par le mpox : le tecovirimat et le brincidofovir.
Le técovirimat empêche la formation de l'enveloppe virale en inhibant la protéine p37, une protéine hautement conservée dans tous les orthopoxvirus et il a été approuvé pour le traitement du mpox en 2018. Le brincidofovir est un promédicament du cidofovir, un médicament approuvé pour le traitement de la rétinite à cytomégalovirus (CMV) chez les patients atteints du SIDA. Une toxicité rénale sévère ou d'autres effets indésirables graves n'ont pas été observés avec le brincidofovir pendant le traitement des infections à CMV, à la différence du cidofovir, mais l'expérience clinique est encore limitée.
L’administration d'immunoglobulines vaccinales par voie intraveineuse peut être envisagée pour les malades atteints d'une infection grave par le virus du mpox ou comme prophylaxie chez les personnes exposées qui ont une immunodéficience T, une forme d’immunodépression qui contre-indique la vaccination antivariolique (virus vivant). Cependant, on ignore actuellement si ces personnes atteintes d'une infection par le virus du mpox bénéficieront de ce type de traitement.