L’objectif du traitement vise à réguler le système immunitaire localement, à réduire l’inflammation et à réduire le renouvellement des cellules de la peau.
Les traitements topiques, tels que les crèmes et les onguents, sont généralement recommandés en premier, surtout pour les personnes atteintes d’une forme localisée ou légère de psoriasis.
Parmi les traitements locaux (topiques), on retrouve entre autres les dermocorticoïdes ou corticoïdes en crème, pommade ou lotion, les dérivés topiques de la vitamine D (calcitriol), les dérivés topiques de la vitamine A (tazarotène) et le goudron. Le médecin peut recommander une combinaison de ces agents topiques ou les associer à une thérapie générale par voie orale et/ou une photothérapie.
Un certain nombre de médicaments administrés par voie générale (orale ou injectable) peuvent aider à contrôler le psoriasis en aidant à réguler le système immunitaire qui cause l’inflammation et le renouvellement accéléré des cellules de la peau à l’origine des lésions cutanées. Ils sont généralement réservés au traitement des formes plus sévères ou plus étendues du psoriasis.
Les traitements traditionnels sont l’acitrétine, le méthotrexate et la cyclosporine, des agents immunosuppresseurs qui sont aussi utilisés dans le traitement de l’arthrite, un agent immunosuppresseur qui peut être responsable d’hypertension artérielle.
En plus de ces médicaments traditionnels, de nouveaux médicaments tels que les biothérapies (ou traitements biologiques) sont désormais disponibles sous forme d’injection : anti-TNF alpha (étanercept, adalimumab, infliximab), alefacept, anti-IL23/12 (ustekinumab), inhibiteur du PDE4 (apremilast) et surtout anti-IL-17 (ixékizumab et secukinumab) qui semblent à même d'aboutir à un nettoyage complet de la peau (PASI 90 et 100 chez 30% des malades), avec une très forte amélioration des ongles, des paumes et du cuir chevelu.
La lumière naturelle et la lumière artificielle ultraviolette (UV) peuvent être utilisées dans le traitement du psoriasis.
L’exposition au soleil améliore les signes, mais les coups de soleil peuvent aggraver le psoriasis, c’est pourquoi seules de courtes expositions au soleil ou aux UV sont recommandées.
Une des formes de photothérapie, la photothérapie UVB à bande étroite, émet une courte longueur d’onde de lumière UV qui pénètre dans l’épiderme, la couche externe de la peau.
Une autre forme de photothérapie, la puvathérapie, combine le médicament psoralène sous forme orale ou topique à l’exposition à la lumière UVA. Le psoralène sensibilise la peau à la lumière UVA, ce qui améliore l’efficacité du traitement.
Le psoriasis est une maladie chronique de la peau pour laquelle il n'existe pas de traitement amenant à une guérison définitive. En revanche, il existe de nombreux traitements locaux ou généraux efficaces pour contrôler et améliorer la maladie.
Le choix du type de traitement le plus approprié varie selon la personne atteinte, la forme de psoriasis et le degré de sévérité de la maladie. Bien sûr, les préférences du malade et ses contraintes de vie doivent être prises en compte.
La sévérité, en dehors de quelques formes particulières, est déterminée en fonction de l’étendue des plaques, ce qui permet de définir un score international : le score PASI.
La prise en charge thérapeutique repose sur l'utilisation de traitements locaux dans les formes peu graves et peu invalidantes, éventuellement en association avec les traitements généraux réservés aux formes plus sévères ou plus étendues ou en cas de rhumatisme psoriasique.
Sur le long terme, des phases de traitement d'attaque vont pouvoir alterner avec des phases d'entretien au cours desquelles le traitement est allégé. Dans de nombreux cas, le médecin peut choisir de combiner deux ou plusieurs traitements pour obtenir le meilleur résultat.
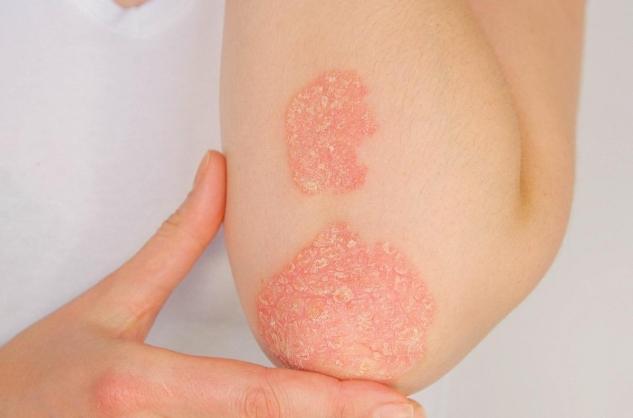
Le traitement local des formes habituelles du psoriasis repose en grande part sur les dermocorticoïdes qui sont utilisés pour lutter contre l'inflammation et en une application par jour. Leur durée d'utilisation est limitée dans le temps pour éviter d’atrophier la peau. On utilise des pommades et des crèmes à base de corticoïdes dits « forts » sur les zones épaisses de la peau (les coudes, les genoux...) et des corticoïdes d'indice plus « faible » sur le visage. Les lotions sont utilisées pour traiter le cuir chevelu.
Les produits à base d'analogues de la vitamine D agissent contre la multiplication des cellules de la peau. Ils existent en crèmes, pommades et lotions et il ne faut pas dépasser la dose prescrite pour éviter les risques d'élévation du calcium dans le sang (hypercalcémie) qui peuvent être dus à la vitamine D absorbée à travers la peau.
L'association de dermocorticoïdes et d'analogues de la vitamine D est très efficace dans le traitement intensif d'une poussée aiguë. Elle peut être utilisée à moindre dose en traitement d'entretien.
Les autres produits à application locale (topique) sont : les bains à base d'amidon, de blé ou d'huile ou les produits hydratants qui sont utilisés pour nettoyer les lésions, calmer l'inflammation et stopper les démangeaisons et l'acide salicylique, souvent associé à la vaseline, pour nettoyer les lésions très squameuses.
La photothérapie ou exposition aux UV en cabine est généralement utilisée dans les formes du psoriasis étendues (supérieures à 30 % de la surface corporelle). Les rayons peuvent être utilisés, soit seuls (UVB), soit après sensibilisation de la peau par des psoralènes (PUVAthérapie). Ce traitement peut aussi être local lorsque l'atteinte du psoriasis se limite aux mains et/ou aux pieds. Les traitements photothérapiques sont efficaces et souvent envisagés en première intention. En revanche, leur utilisation est limitée dans le temps du fait de l’accélération du vieillissement de la peau et surtout de l'augmentation du risque de cancers cutanés que font courir un trop grand nombre de séances.
Le traitement par voie générale ne concerne que les formes graves et est mis en route en milieu spécialisé.
Le méthotrexate a un effet immunomodulateur et il empêche la multiplication des cellules. Il est également utilisé dans le traitement du rhumatisme psoriasique. Le méthotrexate est administré par voie orale ou sous-cutanée, une fois par semaine. Il nécessite une surveillance régulière du bilan hépatique et des globules blancs (numération-formule sanguine). Une contraception chez la femme doit être mise en place pendant la durée du traitement et les 3 mois qui suivent son arrêt. Le méthotrexate est généralement prescrit en association à de l’acide folique.
La ciclosporine est un autre médicament immunosuppresseur qui nécessite une surveillance régulière de la fonction rénale et de la tension artérielle.
L'acide rétinoïque (dérivé de la synthèse de la vitamine A) est utilisé surtout dans le psoriasis pustuleux. Le risque de malformation du fœtus au cours de la grossesse (risque tératogène) implique la réalisation d'un test de grossesse avant traitement, et l'utilisation d'une contraception fiable débutée avant le traitement, chez toute femme en période d'activité génitale. Cette contraception efficace doit être poursuivie pendant le traitement et 2 ans après son arrêt.
Les anti-TNF alpha sont des anticorps monoclonaux dirigés contre une protéine importante dans la cascade de l’inflammation et ont une action immunosuppressive. Du fait de leur coût et du risque infectieux qu’ils font courir, ils ne sont utilisés que dans les psoriasis très sévères. En cas d’arrêt, le psoriasis revient en général après quelques semaines.
Plus récemment, des biothérapies ciblant une cible plus spécifique du psoriasis que le TNF, ont été mises à disposition. Ce sont essentiellement les anticorps anti-IL12/23 et surtout les anti-IL17-A (qui sont sous forme injectable) et un inhibiteur de la phosphodiestérase-4 (qui est sous forme orale). Ces molécules ont démontré une efficacité sur le psoriasis cutané et sur le rhumatisme psoriasique et certaines ont été comparées aux anti-TNF et pourraient avoir une supériorité d’action, au moins sur la maladie de la peau.
Le rhumatisme psoriasique est le plus souvent bénin (quelques douleurs articulaires et lombalgies dans le cadre d'une spondylarthrite), mais il peut évoluer dans 10 % des cas vers des formes plus agressives. Dans les formes modérées, le traitement local du psoriasis cutané, en association à des anti-inflammatoires non-stéroïdiens (en dehors de l’indométhacine qui peut aggraver le psoriasis), suffit le plus souvent.
Lorsque l’atteinte articulaire est plus importante et que les arthrites apparaissent, voire un véritable rhumatisme psoriasique, un traitement général est nécessaire en raison du risque d’altération des articulations. Le premier traitement choisi est le méthotrexate en administration orale ou injectable une fois par semaine. Il faut l’associer à une supplémentation hebdomadaire en acide folique et une contraception. Il faut aussi le surveiller sur une numération formule sanguine et un bilan hépatique. En cas de mauvaise tolérance ou d’inefficacité, il est possible de remplacer le méthotrexate par le léflunomide qui a presque le même profil de tolérance.
En cas d’échec à l’un de ces traitements immunosuppresseurs, une biothérapie par un anti-TNF alpha est à envisager, en association au méthotrexate. D’autres biothérapies semblent prometteuses également dans le rhumatisme psoriasique.